
Chảy máu sau đẻ – thủ phạm gây tử vong hàng đầu ở sản phụ
Chảy máu sau đẻ là tai biến sản khoa thường gặp nhất và là nguyên nhân tử vong mẹ hàng đầu. Chảy máu sau đẻ là chảy máu sau khi sổ thai trên 500ml hoặc có ảnh hưởng xấu đến toàn trạng của sản phụ.
Chảy máu sau đẻ có thể xảy ra sớm trong vòng 24 giờ sau đẻ hoặc xảy ra muộn đến 6 tuần của thời kỳ hậu sản.
Triệu chứng
Lâm sàng:
– Chảy máu ra ngoài âm đạo: chảy máu nhiều, có khi chảy ồ ạt thành tia đỏ tươi hoặc lẫn máu cục; nhiều khi chảy máu rỉ rả liên tục làm cho nhân viên y tế không đánh giá được lượng máu mất nếu không đo lượng máu sau đẻ thường quy và không theo dõi sát sau đẻ.
Chảy máu nhiều ra ngoài âm đạo là triệu chứng của băng huyết sau đẻ
– Tử cung: trong các trường hợp máu chảy từ tử cung ra ta thấy tử cung to, mật độ mềm; xoa nắn tử cung sẽ thấy máu đỏ tươi lẫn máu cục chảy nhiều ra ngoài âm đạo.
– Toàn thân: biểu hiện tình trạng thiếu máu cấp tính như da xanh, niêm mạc nhợt; những trường hợp mất máu nặng có biểu hiện sốc như mạch nhanh, huyết áp tụt, vã mồ hôi, tay chân lạnh, thiểu niệu, tinh thần hốt hoảng, lơ mơ, có khi hôn mê…
– Tùy theo nguyên nhân mà có các triệu chứng thực thể khác nhau.
Cận lâm sàng:
Các xét nghiệm cần làm là số lượng hồng cầu, hemoglobin, hematocrit để đánh giá tình trạng mất máu; xét nghiệm tiểu cầu, fibrinogene, prothrombin để đánh giá tình trạng rối loạn đông máu; và xét nghiệm nhóm máu để truyền máu.
Xử trí
Nguyên tắc:
– Hồi sức nội khoa song song với xử trí sản khoa.
– Tìm nguyên nhân sản khoa và xử trí theo nguyên nhân.
Xử trí cụ thể:
Hồi sức nội khoa:
– Đánh giá và theo dõi các dấu hiệu sinh tồn: mạch, huyết áp, nhịp thở.
– Cho sản phụ nằm đầu thấp, ủ ấm, thở oxy.
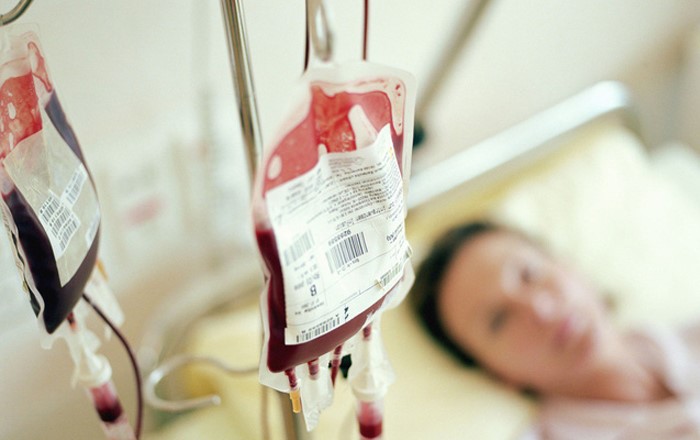
– Lập đường truyền tĩnh mạch, bù khối lượng tuần hoàn bằng truyền dịch đẳng trương ringer lactat, natrichlorua 0,9%; dung dịch cao phân tử như gelafuldin, heasteril; truyền máu và các chế phẩm của máu. Lượng dịch, máu truyền và tốc độ truyền phụ thuộc tình trạng sản phụ và lượng máu mất.
– Thông tiểu và theo dõi lượng nước tiểu.
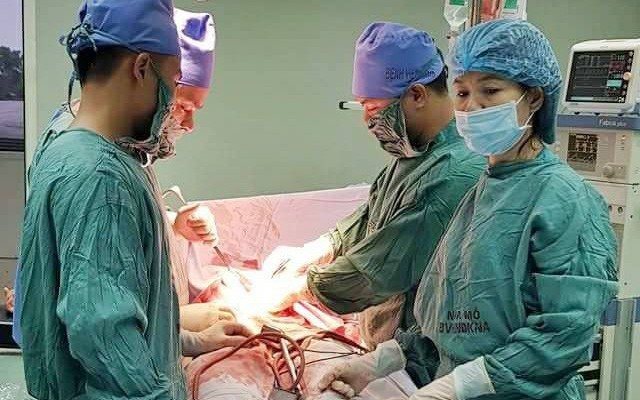
Hồi sức nội khoa song song với xử trí sản khoa trong xử trí chảy máu sau đẻ
Xử trí sản khoa: xác định nguyên nhân và xử trí theo nguyên nhân.
Rau chưa bong:
– Nguyên nhân là rau bám chặt, rau cầm tù hoặc rau cài răng lược.
– Bóc rau nhân tạo và kiểm soát tử cung sau khi đã hồi sức và giảm đau cho sản phụ.
– Dùng thuốc co bóp tử cung sau khi kiểm soát tử cung: oxytocin, ergometrin, duratocin hoặc misoprostol. Kháng sinh dự phòng nhiễm khuẩn.
– Trong quá trình bóc rau có thể chẩn đoán xác định rau cài răng lược. Nếu rau cài răng lược hoàn toàn thì tiến hành cắt tử cung ngay. Nếu rau cài răng lược bán phần thì tùy mức độ gai rau đâm xuyên vào lớp cơ tử cung nhiều hay ít mà xử trí: bảo tồn tử cung nếu có thể bóc được hoàn toàn bánh rau bằng tay, nếu không bóc rau được phải cắt tử cung để cầm máu.
Rau đã bong:
– Nguyên nhân là đờ tử cung, sót rau, chấn thương đường sinh dục, lộn tử cung hoặc rối loạn đông máu.
– Kiểm soát tử cung sau khi giảm đau cho sản phụ: lấy hết rau, màng rau và máu cục trong buồng tử cung; kiểm tra sự toàn vẹn của tử cung.
– Dùng thuốc tăng co tử cung và kháng sinh.
– Ép tử cung bằng 2 tay và xoa bóp tử cung nếu đờ tử cung.
– Kiểm tra cổ tử cung và âm đạo. Khâu các vết rách cổ tử cung và âm đạo. Nếu có khối máu tụ ở đường sinh dục gây chảy máu thì phải lấy khối máu tụ và khâu cầm máu.
– Nếu chẩn đoán lộn tử cung thì cần giảm đau tốt cho sản phụ (gây mê nếu cần) rồi nắn lại tử cung và tiêm ergometrin làm tử cung co bóp chặt lại sau đó mới rút tay ra.
Phẫu thuật xử trí chảy máu sau đẻ:
– Cắt tử cung: chỉ định cắt tử cung hay bảo tồn tử cung tùy thuộc vào tổn thương tử cung (đờ tử cung không hồi phục, vỡ tử cung, rau cài răng lược, chảy máu tại vị trí rau tiền đạo…) và nhu cầu sinh đẻ của sản phụ.
– Thắt động mạch tử cung.
– Thắt động mạch hạ vị.
– Khâu mũi B-lynch.
Với các trường hợp chảy máu sau đẻ muộn:
– Nếu sót rau, polyp rau: nạo buồng tử cung kết hợp với thuốc co bóp tử cung và kháng sinh chống nhiễm khuẩn.
– Nút động mạch tử cung nếu có chỉ định.
Hậu quả và biến chứng:
– Phải cắt tử cung: do không cầm máu được trong mổ hoặc rau cài răng lược.
– Tử vong mẹ: là nguyên nhân hàng đầu gây tử vong mẹ, nhất là ở các nước đang phát triển.
– Tổn thương tạng: có thể tổn thương bàng quang, niệu quản, mạch hạ vị, đại trực tràng trong khi mổ xử trí chảy máu sau đẻ.
– Hội chứng Sheehan: chảy máu nặng có thể dẫn tới hoại tử một phần hoặc toàn bộ thùy trước tuyến yên gây suy tuyến yên, biểu hiện bằng dấu hiệu vô kinh, rụng lông, rụng tóc, suy tuyến giáp, suy tuyến thượng thận, mất sữa.
– Biến chứng khác: sự mất máu nhiều gây ảnh hưởng tới sức khỏe và tinh thần của sản phụ, có thể gây suy gan, suy thận, suy đa tạng, rối loạn đông máu và dễ nhiễm khuẩn hậu sản. Bên cạnh đó việc truyền máu điều trị chảy máu sau đẻ làm tăng các nguy cơ và biến chứng của truyền máu.
Yếu tố nguy cơ và phòng bệnh

Quản lý thai nghén tốt giúp phòng ngừa chảy máu sau đẻ
Yếu tố nguy cơ
- Tuổi tác: Sản phụ càng lớn tuổi (trên 35 tuổi) càng có nguy cơ bị băng huyết hậu sản.
- Chỉ số khối cơ thể (BMI): Béo phì có thể gia tăng biến chứng chảy máu trong và sau sinh. Sản phụ có BMI >30 có nguy cơ băng huyết cao gấp 1,5 lần so với sản phụ có BMI trong ngưỡng 20-30.
- Bệnh lý nội khoa: Tỷ lệ bị băng huyết ở nhóm sản phụ mắc tiểu đường type 2 là 34% so với nhóm không mắc bệnh tiểu đường là 6%. Ngoài ra, còn một số bệnh lý liên quan như hội chứng Marfan, Ehlers-danlos…
- Tiền căn băng huyết sau sinh: Sản phụ đã từng bị băng huyết trước đó sẽ tăng nguy cơ băng huyết gấp 2,2 lần.
Bên cạnh đó, hiện tượng này còn do các yếu tố nguy cơ trong quá trình chuyển dạ như chuyển dạ kéo dài, chuyển dạ có sử dụng thuốc tăng co, chuyển dạ nhanh, cắt tầng sinh môn, tiền sản giật, tử cung quá căng (thai to, đa thai, đa ối), mổ lấy thai, nhiễm trùng ối…
Khi có sự hiện diện của các yếu tố nguy cơ này, bác sĩ sẽ thận trọng theo dõi mẹ để xử trí kịp thời chảy máu. Tuy nhiên, chảy máu có thể xảy ra ngay cả khi không có các yếu tố nguy cơ, hay không có bất cứ dấu hiệu nào cảnh báo trước đó.
Phòng bệnh
– Quản lý thai nghén, phát hiện các trường hợp thai nghén có nguy cơ cao chảy máu sau đẻ như đẻ nhiều lần, có vết mổ ở tử cung,…
– Sử dụng thuốc tăng co tử cung đúng chỉ định và liều lượng.
– Thực hiện các phẫu thuật, thủ thuật sản khoa đúng chỉ định, đủ điều kiện và đúng kỹ thuật.
– Xử trí tích cực giai đoạn 3 của chuyển dạ.
Bác sĩ CK II. Vũ Thị Thanh Hiếu – phòng KHTH

